心电图可以检查出所有心脏疾病吗(快速识别心脏疾病)

心电图是诊断心脏病最为便捷的工具,心电图技师、临床医师都需要充分了解和认识高危的心电图表现,及时识别和诊断,以进行合理的治疗,避免病情延误和严重后果发生。
在第十六届东方心脏病学会议(OCC 2022),来自复旦大学附属中山医院的宿燕岗教授讲解了高危心电图的识别和处理。
高危心电图概述
高危心电图即高度紧急、危险的心电图。包括:
➤危及患者生命,需要紧急处理的心电图——心电图危急值;
➤具有潜在恶性室性心律失常风险的心电图——某些特殊波形(心脏电生理异常)。
心电图危急值
心电图危急值是指危及患者生命安全、具有特征性表现的心电图,需要立即报告以便临床紧急救治,主要包括:致命性心律失常(快速性、缓慢性)、急性心肌梗死和严重电解质紊乱。
1.常见病因
➤器质性心脏病:
●缺血性心脏病(冠心病、心梗);
●心肌炎;
●非缺血性心肌病:
✎扩张型、肥厚型、致心律失常性右室心肌病(ARVC);
●心力衰竭。
➤非器质性心脏病:
●中毒和电解质紊乱;
●原发性心脏电生理异常所致;
✎长QT间期综合征,
✎短QT间期综合征,
✎Brugada综合征,
✎儿茶酚胺敏感性多形性室速(CPVT),
✎特发性J波,
✎特发性室颤。
2.发生TdP或房颤旁道快速下传时,该如何处理?
(1)尖端扭转型室性心动过速(TdP)处理
➤急性期处理:
●纠正诱因(药物、电解质紊乱);
●直流电复律;
●药物治疗:
✎硫酸镁,
✎美西律,
✎β肾上腺受体阻滞剂,
✎异丙肾上腺素(缓慢心律失常依赖的TdP);
●临时心脏起搏。
➤长期治疗:
●β肾上腺受体阻滞剂;
●植入永久起搏器:
✎缓慢心律失常依赖的TdP,
●植入ICD:
✎反复发作难以纠正的TdP。
(2)房颤旁道快速下传的处理
➤直流电复律:
●特别是在患者出现严重血流动力学障碍时(>48h抗凝问题);
➤药物治疗:
●普鲁卡因胺,
●普罗帕酮,
●胺碘酮,
●伊布利特,
●禁用:腺苷、洋地黄、β受体阻滞剂、钙离子拮抗剂(延迟房室结传导,间接增强旁路的传导性、导致心室率增加,易发房颤);
➤射频消融术。
3.常见综合征
(1)Wellens综合征
Wellens综合征,又称“左前降支T波综合征”,是心绞痛后缓解期心电图胸前导联出现特征性T波改变及演变,提示LAD近段严重狭窄,易进展为急性大面积前壁心肌梗死。
①V2-V3导联T波深倒置或双向(可扩展至V1-V6导联);
②ST段抬高不明显,<0.1mV(小于ST段抬高型心肌梗死的诊断标准);
③胸前导联无R波递增不良,无Q波形成;
④近期发作心绞痛;
⑤心电图出现于无症状时;
⑥心肌酶正常或轻微升高。
其发生机制或为严重缺血再灌注(冠状动脉暂时闭塞或几乎完全闭塞后再通,或从侧支循环得到血供)导致的心肌顿抑。
(2)De Winter心电图
De Winter心电图被视为ST段抬高型心肌梗死的等危症,且对急性LAD近端闭塞具有很高的预测价值,应紧急行冠脉造影和再灌注治疗。
①胸前导联V1-V6 J点下移>0.1mV,ST段上斜型下移,伴持续性T波对称高尖;
②常有aVR导联J点抬高>0.05mV,也可伴下壁导联ST段中度压低;
③可有胸前导联R波递增不良。
(3)左主干闭塞
LAD和LCX供血区域均会受到累及,临床上患者病情往往比较危重。
左主干急性心肌梗死的“6 2”心电图诊断标准:
➤≥6个导联的ST段明显下降,主要分布在前壁V3-V6以及Ⅱ、Ⅲ、aVF、Ⅰ和aVL导联;
➤2个导联ST段抬高(aVR、V1),同时ST段抬高幅度≥0.1mV,且aVR导联的ST段抬高大于V1导联。
潜在恶性室性心律失常的高危心电图——特殊波形
1.Epsilon波
1977年Fontaine在ARVC患者的心电图中发现并命名了Epsilon波。其心电图表现为类右束支阻滞图形,右胸V1-V3导联QRS波群终末部、ST段起始部有小棘波,为右室壁局部较迟的激动所致。
Epsilon波具有家族遗传倾向,是青年人猝死的原因之一。在处理Epsilon波时,应①询问有无猝死家族史;②UCG、MRI等证实右室存在结构/功能障碍;③注意右心衰、肺动脉高压等体征和症状;④监测有无源自右室的室性心律失常。如不能确诊右室心肌病,则随访,无特殊治疗措施。
2.Brugada样心电图表现
(1)心电图分型
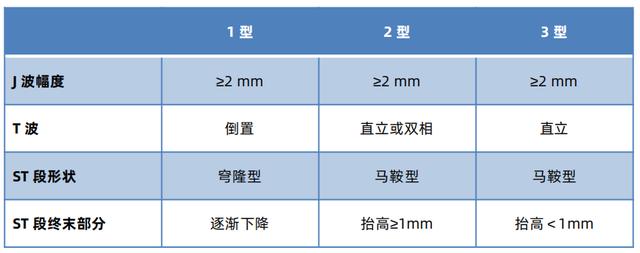
根据不同的心电图特征,Brugada样心电图改变可分为1型、2型和3型,如表1所示。
表1 Brugada心电图分型
(2)治疗
➤非药物治疗
●ICD是唯一可预防SCD的治疗方法:
①推荐心脏骤停和持续性VT病史的患者植入ICD;
②无心脏骤停和持续性VT病史,有自发性I型心电图改变,确定为室性心律失常导致的晕厥患者,植入ICD可能获益;
③EPS诱发VF的患者,可考虑植入ICD;
⑤仅有猝死家族史和药物激发的I型心电图改变的无症状 Brugada 综合征,不推荐ICD;
●射频消融。
➤药物治疗
●药物治疗的目的是纠正异常离子流。
●异丙肾上腺素:治疗电风暴;
●奎尼丁:预防VF发作,适用于植入ICD后反复放电或存在ICD禁忌证的患者。
3.Niagara瀑布样T波
Niagara瀑布样T波由美国哈佛医学院著名的Hurst JW教授在2001年命名,是指常出现在脑血管意外等患者中的一种形态酷似Niagara瀑布的巨大倒置T波。其与交感神经过度兴奋相关,可引起T波形态改变和QT间期明显延长,常伴有恶性心律失常的发生。
Niagara瀑布样T波常见于:
➤颅脑病变:
●脑出血,尤其蛛网膜下腔出血,
●脑梗死,
●急性脑损伤;
➤阿斯综合征及严重脑缺血;
➤交感神经过度兴奋的疾病:
●急腹症;
●脑外科手术后;
●肺栓塞。
➤发生机制:
●交感神经过度激活,大量儿茶酚胺释放,交感风暴;
●交感神经刺激导致的心肌损伤;
●冠脉痉挛导致的广泛心肌缺血。
➤处理:
●积极治疗原发疾病;
●β受体阻断剂;
●密切心电监测。
4.Lambda波
➤下壁导联ST段下斜型抬高及其后的T波倒置组成。复合波形类似希腊字母“λ”,故称为Lambda波。左胸导联存在镜像性改变,表现为ST段水平型压低。右胸导联无Brugada综合征的心电图表现。
➤Lambda波属于一种较为罕见的原发性心电异常,患者往往在极短的时间内出现VF,随即发生心脏多级起搏点的活动同时消失,甚至死亡。
➤发生机制尚不清楚。
➤Lambda波是发生SCD的重要预测因素。
➤处理:
●主要针对原发病进行积极治疗;
●植入ICD可能有益,尚缺乏临床证据。
5.长QT间期综合征(LQTS)
LQTS是指心电图上QT间期延长、T波和/或U波形态异常,易产生室性心律失常,尤其是尖端扭转性室速(TdP),临床多表现为晕厥、猝死的一组综合征。
➤处理:
●避免QT间期延长的药物;
●预防和治疗电解质紊乱;
●避免竞技运动;
●β受体阻滞剂是一线治疗药物。
●ICD治疗:
✎既往心脏停搏或在服用β受体阻滞剂的情况下仍发生晕厥的患者需考虑ICD治疗;
✎对伴有耳聋的JLN综合征、带有2个或多个突变的有症状患者应采用预防性ICD治疗。
6.短QT综合征(SQTS)
2003年Gaita等正式命名了短QT综合征,其以心电图QT间期缩短为特征,可伴发室速/室颤及猝死。
➤目前多数学者认为QTc≤300ms可判定QT间期缩短;
➤QTc<360 ms,且有下述之一或多个情况,可诊断SQTS:
●带有致病突变,
●SQTS家族史,
●年龄≤40发生猝死的家族史,
●无器质性心脏病发生过VT/VF的幸存者。
➤ICD治疗:
●持续性VT/VF的SQTS,应植入ICD;
●由于缺乏预测心脏骤停的独立危险因素,对于SQTS患者最佳的一级预防策略尚不清楚。
●不支持对无症状患者植入ICD;只有当SQTS患者有明确的SCD家族史且猝死者中至少有人伴有QTc缩短时,才能考虑ICD的植入。
➤药物治疗:
●无症状的SQTS,若有SCD家族史,可考虑应用奎尼丁或索他洛尔进行治疗。
7.早期复极
早复极是一种常见的临床状况,在我国的发生率为3.4%-12.8%,男性高于女性。既往认为早期复极是一种良性心电变异,但近来研究发现早期复极的心电图改变与特发性室颤相关。
在遗传学上,早复极可能是多基因疾病,尚无明确的证据显示ERS有家族聚集和传播现象。
(1)早期复极的心电图改变
➤QRS终末切迹(J波)或主波R波下降支的顿挫,伴或不伴ST段抬高;
➤12导联心电图≥2个相邻下壁/侧壁导联出现QRS终末切迹或J波顶点振幅≥0. 1mV;
➤QRS时限<120ms 。
早期复极综合征(ERS)=早期复极 恶性室性心律失常(或猝死后尸检阴性但生前存在早期复极)。可根据下表进行诊断。总分≥5分很可能或确诊为ERS;3-4.5分为可能ERS;<3分则无诊断意义。

总结
➤针对心电图危机值应及时进行诊断,迅速处理;
➤对潜在高危心电图不能草木皆兵,但也不应掉以轻心,主管医生应通过相关检查仔细甄别高危患者;
➤Niagara瀑布样T波、Lambda波多是病情严重的表现,应紧急处置原发病;
➤Epsilon波、Brugada心电图表现、长/短QT间期和早期复极等应结合临床进行分层处理。
,免责声明:本文仅代表文章作者的个人观点,与本站无关。其原创性、真实性以及文中陈述文字和内容未经本站证实,对本文以及其中全部或者部分内容文字的真实性、完整性和原创性本站不作任何保证或承诺,请读者仅作参考,并自行核实相关内容。文章投诉邮箱:anhduc.ph@yahoo.com






